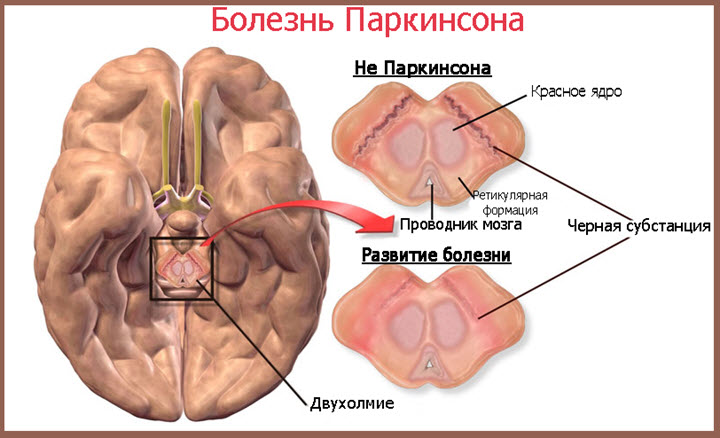
Тремор конечностей, замедленность движений и другие признаки синдрома паркинсонизма могут быть вызваны целым рядом заболеваний. В связи с улучшением результатов лечения различных заболеваний, продолжительность жизни населения растёт, частота развития данного синдрома увеличивается. Это состояние характерно для старших возрастных групп населения, в основном для мужчин.
Понятие синдром паркинсонизма включает в себя симптомокомплекс, характеризующийся:
- тремором;
- неспособностью удерживать равновесие;
- повышением тонуса мышц;
- появлением неконтролируемого сопротивления мышечной ткани в ответ на попытку изменить положение тела;
- замедленностью движений;
- неспособностью начать движение, адекватное по скорости и силе и др.
Содержание
Причины возникновения
Синдром паркинсонизма является следствием следующих заболеваний:
- перенесенные в прошлом геморрагические или ишемические инсульты в базальных отделах головного мозга;
- повторные многочисленные черепно-мозговые травмы;
- указание на заболевание энцефалитом в прошлом;
- лекарственные интоксикации нейролептиками, препаратами лития;
- нейросифилис;
- рассеянный склероз, сирингомиелия, боковой амиотрофический склероз, деменция;
- атаксия-телеангиэктазия;
- глиома третьего желудочка;
- на фоне гепатоцеребральной недостаточности, патологии щитовидной железы;
- атрофия мозжечка с сообщающейся гидроцефалией, повышением внутричерепного давления (ВЧД);
- острый энцефалит Экономо.
Синдром паркинсонизма классифицируется по причинам возникновения:
- Первичный идиопатический – болезнь Паркинсона.
- Генетический дефект, проявляющийся в молодом возрасте, – ювенильный паркинсонизм.
- Вторичный – синдром Паркинсона, развившийся как осложнение, последствие других заболеваний и травм центральной нервной системы (ЦНС).
- Паркинсонизм-плюс – состояние, когда симптомы паркинсонизма имеются наряду с другими разнообразными синдромами тяжелых заболеваний ЦНС, например, эссенциальный тремор.
Клиническая картина
Болезнь Паркинсона, ювенильный паркинсонизм, синдром Паркинсона и паркинсонизм-плюс характеризуются общими симптомами и отличительными чертами.
Общие симптомы
Общие симптомы включают в себя следующие нарушения:
- двигательные;
- вегетативные;
- сенсорные;
- психические;
- патология сна и бодрствования.
Двигательные симптомы
Нарушения движения представлены отсутствием активных движений, тремором в покое, скованностью и напряжением в мышцах.
- Тремор, или дрожание, пальцев рук встречается при большом количестве заболеваний. В каждой ситуации он характеризуется своими особенностями:
- Тремор, который возникает в покое, чаще встречается при паркинсонизме. Ослабевает при движении, ходьбе, если отвлечь внимание пациента.
Мозжечковый тремор проявляется дрожанием головы, рук, туловища. Важно! Крупноразмашистые движения при патологии мозжечка развиваются в основном в момент окончания движения, а при паркинсонизме – в покое. Проверяется при выполнении пальценосовой и пяточно-коленной пробы. - Тремор, развивающийся при патологии щитовидной железы, психоэмоциональном перенапряжении, синдроме отмены алкоголя, болезнях обмена веществ. Максимально проявляется при попытке сохранить позу. Хорошо виден на кончиках пальцев кистей при вытянутых руках.
- Ортостатический тремор не наблюдается при паркинсонизме, появляется в ногах во время ходьбы, отмечается дрожание в четырёхглавой мышце бедра.
Главное отличие дрожательного феномена при паркинсонизме – несимметричность. При данной патологии у больных имеется характерная поза просителя: наклонённая вперёд голова, опущенные плечи.
К нарушениям движения относятся:
- шаркающая походка;
- замедленная, монотонная речь;
- гипомимичное выражение лица;
- почерк становится мелким;
- утрачиваются содружественные движения рук при ходьбе, которые в норме есть у всех людей;
- человеку сложно начать выполнять какое-либо движение и так же трудно остановиться.
Вегетативные симптомы
Вегетативная недостаточность характеризуется следующими проявлениями:
- нарушение глотания, ощущение удушья;
- склонность к запорам;
- разнообразные нарушения мочеиспускания от императивных позывов до затруднения с неполным опорожнением мочевого пузыря, недержанием мочи;
- нарушения эрекции, снижение либидо;
- склонность к ортостатическим коллапсам;
- снижение потоотделения, гипер- или гипосаливация.

Сенсорные симптомы
Пациенты не обращают внимания на нарушение чувствительности или сенсорные симптомы, которые являются ранними проявлениями синдрома паркинсонизма. Чувствительные нарушения формируются раньше паркинсонических двигательных расстройств. К ним относятся:
- нарушение обоняния;
- чувство бегания мурашек, жжение или боль в конечностях, в основном в ногах.
Психические симптомы
Болезнь Паркинсона и паркинсонизм в равной степени часто сопровождаются нарушением психики:
- Депрессия. Люди, склонные к депрессивным состояниям, чувству вины, заниженной самооценке, больше подвержены паркинсонизму. Важно! Пациенты фиксируют своё внимание на нарушении движения и не говорят об имеющейся тревожности, отчаянии. Но эти явления присутствуют всегда.
- Психозы, чередующиеся с апатией, безразличием, вялостью. Возможно развитие спутанного сознания с галлюцинациями и психозом. Чем дольше имеется клиническая симптоматика паркинсонизма, тем чаще появляются психотические реакции. Сначала критика сохранна. Со временем критическое отношение к галлюцинациям у больного исчезает и развивается такое состояние, как паранойяльный психоз.
- Пониженная работоспособность, ощущение усталости, вялости, постоянное чувство утомлённости. Отсутствует радостное настроение, нет потребности получать удовольствие и наслаждение.
- Нарушение познавательных функций, появляется вязкость мышления, резко снижается внимание. Нарушение памяти отличается характерными особенностями. Больные могут запоминать механическую информацию и вообще не способны фиксировать эмоционально окрашенную.
- Навязчивые состояния, патологические влечения.
Нарушение сна и бодрствования
Нарушения сна и бодрствования имеются у 98 % больных с паркинсонизмом и появляются на 5 – 10 лет раньше, чем основная двигательная симптоматика синдрома Паркинсона.
Имеются следующие проявления:
- нарушается засыпание;
- дневная сонливость;
- частые ночные или ранние утренние пробуждения;
- увеличивается продолжительность ночного сна, сохраняется чувство усталости и разбитости после пробуждения;
- слишком яркие устрашающие сновидения.
При синдроме паркинсонизма на первый план выходит симптоматика того заболевания, которое привело к его развитию.

Диагностика
Для правильного лечения синдрома паркинсонизма надо выявить причину, его вызвавшую, и исключить сходные состояния, которые могут симулировать заболевание.
Синдром Паркинсонизма развивается как осложнение следующих приобретённых заболеваний:
- лекарственный;
- посттравматический;
- токсический;
- постэнцефалитический;
- паркинсонизм при других нейроинфекциях;
- паркинсонизм при гидроцефалии;
- сосудистый;
- постгипоксический.
Первично проявляется симптоматика вышеуказанных заболеваний, а потом как осложнение присоединяется дрожательно-ригидный синдром.
При дегенеративных заболеваниях ЦНС развивается паркинсонизм-плюс, при котором на первый план выходят неврологические синдромы:
- пирамидный;
- мозжечковый;
- вегето-сосудистая дистония;
- деменция;
- последним присоединяется паркинсонизм-плюс.
К этой же группе относятся:
- мультисистемная атрофия;
- прогрессирующий надъядерный паралич;
- болезнь диффузных телец леви;
- кортикобазальная дегенерация;
- гемипаркинсонизм-гемиатрофия;
- болезнь Альцгеймера;
- болезнь Крейтцфельдта – Якоба;
- наследственные формы;
- болезнь Гентингтона;
- спиноцеребеллярные дегенерации;
- болезнь Галлервордена – Шпатца;
- гепатолентикулярная дегенерация;
- паллидарные дегенерации;
- семейная кальцификация базальных ганглиев;
- нейроакантоцитоз;
- дистония-паркинсонизм.

Лечение
Выделяют 4 важных направления лечения:
- Лечение основного заболевания, если это возможно.
- Препараты, направленные на купирование явлений паркинсонизма.
- Использование ноотропов, сосудистых средств для защиты мозга от дальнейшего разрушения.
- Реабилитация.
Для симптоматического лечения используют следующие средства:
- препараты леводопы;
- агонисты дофаминовых рецепторов;
- антихолинергические средства;
- препараты амантадина;
- ингибиторы моноаминоксидазы типа В;
- ингибиторы катехол-О-метилтрансферазы.
Лечение паркинсонизма назначается индивидуально лечащим врачом с учётом основного заболевания, выраженности дополнительных неврологических расстройств, индивидуальной чувствительности.
Основная задача лечения больных с паркинсонизмом – восстановление нарушенных двигательных функций. В некоторых случаях, когда проявления заболевания минимальные, лекарство можно не назначать.
При нарастании симптоматики используется монотерапия, а в дальнейшем – комбинированная лекарственная терапия.
Для лечения вегетативных расстройств применяются:
- ношение эластичных чулок;
- увеличенное употребление соли, воды;
- флудрокортизон;
- «Мидодрин» – адреналиноподобный симпатомиметик с сосудосуживающим эффектом. Назначается внутрь по 2,5 мг 3 раза;
- «Индометацин» хорошо снимает головную, мышечную, суставную боль при сенсорных проявлениях;
- Кофеин улучшает выносливость ЦНС к нагрузке и устойчивость к повреждающим факторам. Повышает артериальное давление, применяется для лечения ортостатических нарушений;
- «Дигидроэрготамин» обладает стимулирующим действием на серотониновые рецепторы, является блокатором адренорецепторов сосудов. Препарат сужает сосуды головного мозга.
При нейрогенных нарушениях мочеиспускания используют:
- «Оксибутинин» применяется при нейрогенной слабости мочевого пузыря и недержании мочи. Эффективен также при повышении спазма гладкой мускулатуры желудочно-кишечного тракта, матки, желчного пузыря. Продолжительность лечения до 2 лет.
- «Толтеродин» – м-холинолитик, применяемый при гиперактивности мочевого пузыря, императивных позывах, непроизвольном мочеиспускании.
- «Альфузозин» блокирует альфа-1-адренорецепторы мочеполовых органов, назначается при функциональных нарушениях по 5 мг 2 раза.
- «Доксазозин» снижает артериальное давление, уровень холестерина и липидов высокой плотности в крови, даёт хороший эффект при синдроме паркинсонизма на фоне хронической ишемической болезни головного мозга с артериальной гипертензией.
- «Празозин» – гипотензивный препарат, обладающий способностью расслаблять мышцы сосудов на периферии и не влияющий на артерии и вены головного мозга.
- «Тамсулозин» эффективен у пожилых мужчин при дизурических нарушениях, развивающихся на фоне гиперплазии предстательной железы.
- «Теразозин» используется для симптоматической терапии доброкачественной гиперплазии предстательной железы, артериальной гипертензии.
- «Десмопрессин» эффективен в отношении мочевых нарушений, никтурии.
При склонности к запорам:
- диета, богатая клетчаткой;
- достаточная физическая активность;
- «Домперидон» или «Мотилиум» улучшают моторику ЖКТ, блокируя при этом рвотный центр;
- «Цизаприд» – серотонинергическое средство, стимулирующее моторику желудочно-кишечного тракта при желудочно-пищеводном рефлюксе, гастропарезе, анорексии, функциональном и идиопатическом запорах, функциональной диспепсии, гипокинезии желчного пузыря;
- слабительные средства лучше использовать растительного происхождения. Они обладают более мягким, постепенным эффектом, не вызывают нарушения водно-электролитного баланса, дефицита витаминов и микроэлементов в организме. К таким препаратам относятся «Гутталакс», «Регулакс», сенна, белладонна, «Мукофальк», «РектАктив».
Для лечения когнитивных расстройств применяют:
- «Ривастигмин»;
- «Донепезил»;
- «Галантамин»;
- «Мемантин»;
- «Ипидакрин»;
- «Холина альфосцерат»;
- «Пирацетам».
Для лечения аффективных нарушений используют:
- «Пирибедил»;
- «Прамипексол»;
- «Мелипрамин» – антидепрессант, хорошо устраняющий явления тревоги, применяется по 25 мг 3 раза;
- психотерапию.
Лечение проблем сна требует:
- откорректировать вечернюю дозу противопаркинсонических средств;
- если этого не достаточно, то на ночь назначается «Клозапин»;
- «Тразодон», «Амитриптилин», «Доксепин»;
- снотворные назначаются на очень непродолжительное время из-за реально существующей угрозы развития привыкания.
Немедикаментозное лечение
Для сохранения качественной социально активной жизни пациент должен иметь необходимую информацию о своём заболевании, научиться с ним жить, чтобы контролировать болезнь.
Обычно в лечение включают:
- нейропсихологический тренинг;
- речевую терапию;
- ЛФК;
- соблюдение диеты, режима дня.
Профилактика
Специфических мер профилактики синдрома паркинсонизма не существует. Но учитывая, что он развивается как симптом либо осложнение других болезней нервной системы, необходимо проводить первичную профилактику заболеваний и травм ЦНС.
Основные направления профилактики включают:
- избегание стрессов;
- ведение здорового образа жизни;
- достаточную физическую активность;
- отказ от употребления алкоголя, никотина;
- профилактику производственного и дорожно-транспортного травматизма и др.
Будучи достаточно частым заболеванием ЦНС, особенно в пожилом возрасте, сидром паркинсонизма развивается на фоне хронической ишемической болезни головного мозга. Последствия ишемического и геморрагического инсультов, дисциркуляторная энцефалопатия, атеросклеротическое поражение сосудов могут привести к синдрому паркинсонизма. Следовательно, профилактика вышеперечисленных заболеваний является необходимым условием предотвращения явлений паркинсонизма.